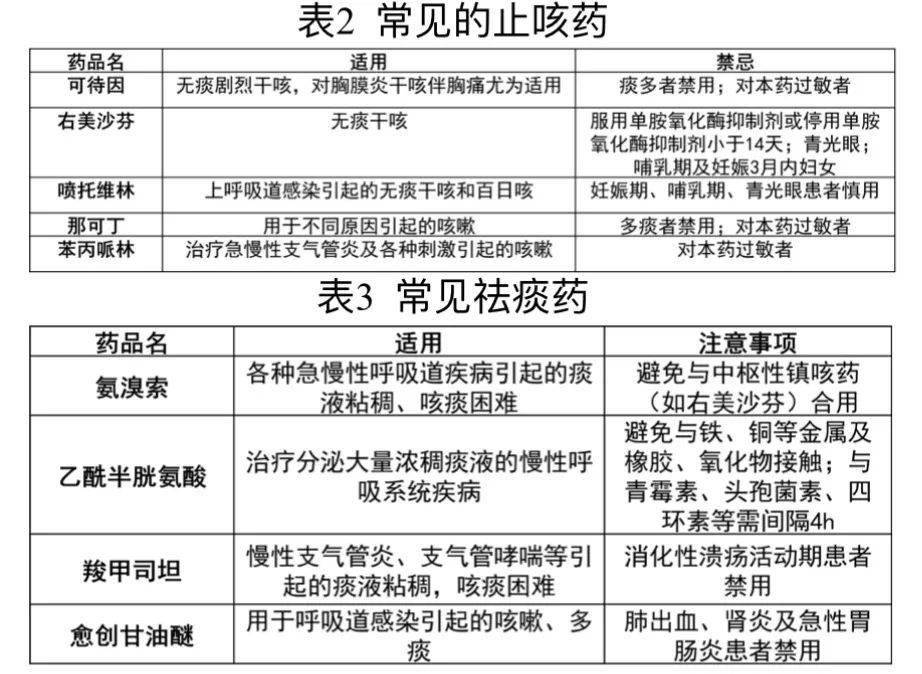
作者:麻醉微学堂

体外循环路径
正常体温患者的CPB流速设为(2.2-2.4)L/(min· m 2 ),MAP通常应维持在50-80mmHg。年龄较大者和有脑血管或周围血管病的患者中可设定更高的目标。然而,并不推荐CPB期间使用血管加压药使MAP增至80mmHg以上,而且MAP不应超过100mmHg[1]。
CPB期间血压过低或过高与脑部及其他不良结局有关,但不确定是否为因果关系[2,3]。

图 1:文献 2
一项纳入近7500例患者的大型回顾性研究发现,术后脑卒中与MAP持续65mmHg有关:CPB期间及停机后MAP介于55-64mmHg每达10分钟的校正OR为1.13(95%CI 1.05-1.21),MAP55mmHg每达10分钟的校正OR为1.16(95%CI 1.08-1.23)[4]。 该研究发现与脑卒中相关的其他因素有:年老、高血压病史、冠状动脉旁路移植术(coronary artery bypass grafting, CABG)联合瓣膜手术、CPB时间长、急诊手术,以及术后新发房颤。但一项纳入197例患者的随机试验发现,相比MAP目标值较低组(40-50mmHg),使用血管加压药维持MAP值接近生理水平(70-80mmHg)并未降低脑梗死的数量和容积[5]。脑血流自动调节功能受损很常见,一项回顾性研究显示近1/3的患者在CPB期间发生了这种情况[6]。该研究还发现,脑血流自动调节功能受损与MRI发现的脑部小血管病有关,但与经颅多普勒(transcranial Doppler, TCD)发现的脑部大血管病无关。其他研究发现,先采用近红光谱监测技术来确定个体患者的脑血流自动调节下限,然后维持MAP高于该下限,可能会降低术后谵妄或其他不良神经系统结局的发生率。然而,使用这些技术来评估脑血流自动调节功能的做法并未广泛开展。 在尝试增加MAP期间,务必确保泵流速充足和终末器官灌注良好。还要确保麻醉医生和灌注师保持清晰沟通,因为麻醉医生可能使用血管加压药调节患者的全身血管阻力(systemic vascular resistance, SVR),而灌注师可能通过调节泵流速来调整患者的有效心输出量 。在某些患者中,动脉内血压测量可能具有重要意义。若怀疑桡动脉压测量有误,可能需要置入股动脉导管。
低血压
CPB流速尚可时,如果MAP低于目标范围,灌注师可以增加泵流速(相当于增加心输出量),特别是在泵流速2.4L/(min·m 2 )时。如果增加泵流速后仍有低血压,则可静脉推注或连续输注血管加压药。许多机构会直接向CPB储血器内少量多次注入去氧肾上腺素(如,40-100μg)来纠正低血压,也常以10-200μg/min输注去氧肾上腺素,以0.04U/min输注加压素,或以0.02-0.06μg/(kg·min)输注去甲肾上腺素。
血管麻痹
重度全身血管舒张(血管麻痹)表现为CPB期间和停机后SVR显著降低和MAP低下,在心脏手术患者中的发生率为5%-25%。危险因素包括术前使用ACEI、肝素或钙通道阻滞剂等药物,以及CPB前血流动力学不稳定。 在CPB期即将结束时,在纠正低血压前,一定要确认桡动脉压力没有明显低估中心主动脉压力。心脏手术中,在CPB结束前,复温阶段往往会出现中心-外周动脉压的明显压差(图2)。CPB结束后,在主动脉插管的侧端口连接压力传感器,或者外科医生在术野插入股动脉导管,通常可以准确估计真实的中心主动脉压力。

图 2:体外不同时间中心(股动脉)-外周动脉压的明显压差
如果确认有血管麻痹(低SVR)引起的低血压,则通常需要持续输注血管加压药。尽管CPB期间血管加压药的选择尚无最佳方案,但对分布性休克患者进行的分析表明,相比单用去甲肾上腺素,单用加压素或联合加压素与去甲肾上腺素或去氧肾上腺素可以降低房颤发生率。 如果这些药物无效,可用20分钟静脉注射1-2mg/kg亚甲蓝,从而降低阻力血管对NO的反应性 。请注意,长期使用5-羟色胺能药物(如,氟西汀)的患者不应使用亚甲蓝,因为有5-羟色胺综合征的风险;并且亚甲蓝可能会血氧饱和度分析仪(如,脉搏血氧饱和度分析仪和脑氧饱和度监测仪)测定的氧饱和度数值。其他用于治疗难治性血管麻痹的药物包括血管紧张素Ⅱ、维生素B12(羟钴胺)和维生素C。
高血压
如果CPB期间MAP升至>90mmHg,初始处理是增加CPB管路内挥发性麻醉药浓度和/或追加静脉麻醉药,以确保充足的麻醉深度。偶尔可能需要使用血管扩张剂。当这些药物起效时,泵流速可能短暂下降。
向上滑动查看部分参考文献
[1].Wahba A, Milojevic M, Boer C, et al. 2019 EACTS/EACTA/EBCP guidelines on cardiopulmonary bypass in adult cardiac surgery. Eur J Cardiothorac Surg 2020; 57:210.
[2]. Ono M, Brady K, Easley RB, et al. Duration and magnitude of blood pressure below cerebral autoregulation threshold during cardiopulmonary bypass is associated with major morbidity and operative mortality. J Thorac Cardiovasc Surg 2014; 147:483.
[3]. Hori D, Brown C, Ono M, et al. Arterial pressure above the upper cerebral autoregulation limit during cardiopulmonary bypass is associated with postoperative delirium. Br J Anaesth 2014; 113:1009.
[4]. Sun LY, Chung AM, Farkouh ME, et al. Defining an Intraoperative Hypotension Threshold in Association with Stroke in Cardiac Surgery. Anesthesiology 2018; 129:440.
[5]. Vedel AG, Holmgaard F, Rasmussen LS, et al. High-Target Versus Low-Target Blood Pressure Management During Cardiopulmonary Bypass to Prevent Cerebral Injury in Cardiac Surgery Patients: A Randomized Controlled Trial. Circulation 2018; 137:1770.
[6]. Nomura Y, Faegle R, Hori D, et al. Cerebral Small Vessel, But Not Large Vessel Disease, Is Associated With Impaired Cerebral Autoregulation During Cardiopulmonary Bypass: A Retrospective Cohort Study. Anesth Analg 2018; 127:1314.
本文转载自其他网站,不代表健康界观点和立场。如有内容和图片的著作权异议,请及时联系我们(邮箱:guikequan@hmkx.cn)
相关文章